Bệnh viện Ung bướu Hà Nội - Nơi gửi gắm niềm tin và hy vọng
Thứ Hai - Thứ Sáu:
6h00 - 12h00 & 13h00 - 17h00(Thứ 7 khám theo yêu cầu: 7h00 - 12h00)
Email:
bvubhn@hanoi.gov.vnHotline:
1900 8198CÁC DẤU HIỆU NHẬN BIẾT VÀ PHÁT HIỆN BỆNH UNG THƯ BIỂU MÔ TẾ BÀO GAN
22/06/2024 - 03:37
Ung thư biểu mô tế bào gan (UTBMTBG) là thuật ngữ dùng để chỉ các tổn thương ác tính xuất phát từ tế bào gan, để phân biệt với các khối u ác tính khác cũng nằm trong gan nhưng không phải xuất phát từ tế bào gan: ung thư từ nơi khác di căn tới gan (di căn gan), ung thư đường mật, u thần kinh nội tiết biểu hiện tại gan, u lympho ác tính biểu hiện tại gan, …
UTBMTBG là ung thư có số người mắc cao nhất ở nước ta[1]. Nguyên nhân chủ yếu dẫn tới UTBMTBG là viêm gan vi-rút B, C và xơ gan. Mặc dù có nhiều tiến bộ mới trong chẩn đoán và điều trị nhưng UTBMTBG vẫn là bệnh có tiên lượng xấu ở Việt Nam, nguyên nhân chủ yếu là đa số các trường hợp phát hiện bệnh khi ở giai đoạn muộn, với gần 70% bệnh nhân UTBMTBG nhận chẩn đoán ở giai đoạn quá chỉ định phẫu thuật.[2] Các dấu hiện của UTBMTBG thường mơ hồ, không đặc hiệu, dễ nhầm với các bệnh khác khiến người bệnh chủ quan là một trong nguyên nhân khiên người bệnh đến khám khi bệnh đã ở giai đoạn muộn. Bài viết này tập trung vào các dấu hiệu lâm sàng và xét nghiệm nhằm nhận biết và phát hiện UTBMTBG.
1. Triệu chứng lâm sàng
1.1.Giai đoạn sớm
Ở giai đoạn sớm thường không có triệu chứng đặc hiệu, chủ yếu phát hiện tình cờ hoặc chủ động tầm soát ở người có nguy cơ cao hoặc nguy cơ rất cao mắc UTBMTBG.[3] Bệnh UTBMTBG có liên quan mật thiết với tình trạng nhiễm viêm gan vi-rút B, C và xơ gan, người nhiễm viêm gan virut B có nguy cơ mắc UTBMTBG cao gấp 15-20 người không nhiễm[3]. Do đó người có tiền sử nhiễm viêm gan vi-rút B, C, xơ gan cần đi khám định kì để tăng cơ hội phát hiện sớm, bởi việc phát hiện sớm có vai trò quyết định tới kết quả điều trị. Một nghiên cứu phân tích gộp năm 2020 cho thấy với khối u nhỏ < 2cm tỉ lệ chữa khỏi bệnh lên tới 70%.[4]
1.2.Giai đoạn bệnh tiến triển
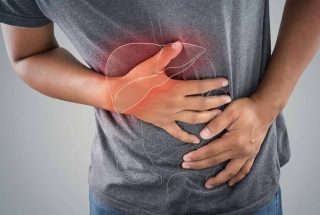
Triệu chứng lâm sàng ở giai đoạn bệnh tiến triển rất đa dạng bởi ngoài triệu chứng do khối u gan trực tiếp gây ra, người bệnh thường có các triệu chứng của xơ gan, suy gan, viêm gan vi-rút. Các triệu chứng có thể gặp khi bệnh tiến triển gồm:
· Đau bụng: người bệnh có thể đau tức âm ỉ mơ hồ vùng hạ sườn phải, đau chủ yếu do khối u xâm lấn vào vùng bao gan.[5] Một sốt trường hợp có thể đau tức vùng thượng vị do khối u gan trái xâm lấn (dễ nhầm với đau do viêm dạ dày cấp).
· Tăng kích thước vòng bụng: do có dịch trong ổ bụng (cổ trướng), thường gặp khi UTBMTBG trên nền xơ gan tiến triển. Thường gặp tình huống người bệnh thấy chu vi vòng bụng tăng lên trong khi cơ thể bị sụt cân, mệt mỏi, chán ăn.
· Phù: thường gặp phù 2 chân, phù tăng lên khi đi lại
· Vàng da: thường gặp do khối u lớn hoặc hạch to chèn ép vào đường mật gây tắc mật. Người bệnh thường xuất hiện vàng da, vàng củng mạc mắt tăng dần. Khi có vàng da, người bệnh thường thấy ngứa, nước tiểu sẫm màu.
· Tiêu chảy: Đôi khi người bệnh có triệu chứng tiêu chảy. Tiêu chảy trên do UTBMTGB có thể do khối u tiết một số peptid gây tăng bài tiết đường ruột.[6]. Một số có thể gặp đại tiện phân sống, phân bạc màu đi kèm với triệu chứng vàng da, tắc mật.
· Triệu chứng của hạ đường huyết: Một số người bệnh có thể có các triệu chứng của hạ đường huyết: mệt nhiều, ngất xỉu, vã mồ hôi, chân tay lạnh, …. Hạ đường huyết chủ yếu gặp trên người bệnh UTBMTBG đang tiến triển nhanh dẫn tới nhu cầu chuyển hoá cao của khối u; ngoài ra khoảng < 5% người bệnh UTBMTBG có khối u tiết một chất tương tự insulin (insulin-like growth factor-II) có thể gây triệu chứng nặng của hạ đường huyết, do đó hạ đường huyết có thể gặp ở người bệnh UTBMTBG giai đoạn sớm.[7,8]
· Sốt không rõ nguyên nhân: thường do tình trạng hoại tử bên trong khối u làm giải phóng các chất gây sốt.
· Giảm sự thèm ăn, sụt cân: Người bệnh có xu hướng chán ăn, giảm cảm giác thèm ăn, nhất là với các món ăn giàu đạm, mỡ.
· Mệt mỏi, thiếu năng lượng: do người bệnh chán ăn, thiếu năng lượng.
· Thay đổi về tâm-thần kinh (hội chứng não-gan):Thường gặp trên người bệnh UTBMTBG có xơ gan giai đoạn muộn (mất bù). Tuỳ mức độ có thể có các triệu chứng: hay quên, lú lẫn, chậm chạp, khó tập trung. Trường hợp nặng hơn có thể có biểu hiện tiền hôn mê gan: bồn chồn, lo lắng, mất ngủ, người lờ đờ, chuyển động chậm chạp, rối loạn tâm thần, co giật, …
1.3.Triệu chứng của di căn xa
Triệu chứng của di căn xa không thường gặp trong UTBMTBG, với tỉ lệ gặp người bệnh có di căn xa ở thời điểm chẩn đoán từ 10-15%.[9,10] Các cơ quan thường gặp nhất do UTBMTBG di căn tới gồm: phổi, hạch ổ bụng, xương, tuyến thượng thận. Ngoài ra có thể gặp di căn các cơ quan khác: não, phần mềm, …
· Di căn phổi: có gặp triệu chứng đau ngực, khó thở , ..
· Di căn xương: Tuỳ vị trí và mức độ di căn có thể gặp các triệu chứng: đau cột sống (di căn cột sống), đau các xương dài, xương sườn,..
1.4.Triệu chứng trong một số tình huống cấp cứu
· Vỡ khối u gan: Người bệnh phát hiện mắc UTBMTBG trong tình huống khối u bị vỡ gây chảy máu (vỡ tự nhiên hoặc sau chấn thương vào vùng gan). Người bệnh thường đau bụng đột ngột, dữ dội, có thể kèm triệu chứng của thiếu máu. Chụp cắt lớp vi tính có tiêm thuốc tương phản cho thấy khối u đã vỡ vào ổ bụng hoặc giới hạn trong bao gan. Người bệnh cần can thiệp xử trí cấp cứu bằng nút mạch cầm máu hoặc phẫu thuật.
· Xuất huyết tiêu hoá do giãn vỡ tĩnh mạch thực quản: Có thể gặp trên người bệnh UTBMTBG trên nền xơ gan nặng có tăng áp lực tĩnh mạch cửa. Người bệnh vào viện vì nôn máu, thiếu máu cấp. Nội soi cho thấy tĩnh mạch thực quản giãn to, có chảy máu. Điều trị chủ yếu bằng can thiệp nội soi cầm máu cấp cứu.

Hình 1: Một số triệu chứng của UTBMTBG giai đoạn tiến triển
2. Cận lâm sàng
2.1.Xét nghiệm chỉ điểm khối u
· AFP (Alpha-fetoprotein): AFP là xét nghiệm phổ biến nhất được sử dụng trong chẩn đoán UTBMTBG với độ nhạy khoảng 60% và độ đặc hiệu 80%.[11,12]AFP tăng hơn bình thường là một dấu hiệu gợi ý mắc UTBMTBG, tuy nhiên một người có AFP bình thường không có nghĩa đó không mắc UTBMTBG và nếu AFP tăng không có nghĩa người đó đã mắc UTBMTBG. Nghiên cứu cho thấy chưa đến 20% trường hợp UTBMTBG giai đoạn sớm có tăng AFP, ngược lại AFP tăng có thể do viêm gan vi-rút đang hoạt động hoặc xơ gan mất bù mà không phải do ung thư.[13]
· Các chỉ điểm khối u khác: Ngoài AFP, có thể kết hợp thêm một số chất chỉ điểm khối u khác như AFP-L3 (Lens culinaris agglutinin-reactive AFP), PIVKA-II (Prothrombin induced by vitamin K absence-II ) nhằm tăng khả năng phát hiện sớm và sàng lọc UTBMTBG
2.2.Dấu ấn của viêm gan vi-rút: Các xét nghiệm HbsAg (+) và/hoặc anti-HCV (+) cho thấy bằng chứng của tình trạng tương ứng nhiễm viêm gan vi-rút B và/hoặc nhiễm viêm gan vi-rút C. Ngoài ra cần đánh giá trạng hoạt động của vi-rút viêm gan B ( HbeAg, HBV-DNA) và/hoặc vi-rút viêmn gan C (HCV-RNA).
2.3.Các xét nghiệm đánh gía chức năng gan và các xét nghiệm cơ bản khác
Định lượng bilirubin (toàn phần, trực tiếp), men gan (AST, ALT, GGT), albumin, đông máu, tổng phân tích máu ngoại vi; chức năng thận.
2.4.Xét nghiệm chẩn đoán hình ảnh
· Siêu âm ổ bụng: Là phương pháp đơn giản, không xâm lấn, ít tốn kém giúp đánh giá tổng thể tình trạng khối u (số lượng, vị trí, kích thước khối u), tình trạng di căn ổ bụng (di căn hạch và các tạng khác), huyết khối tĩnh mạch cửa, tình trạng xơ gan, dịch ổ bụng và các tổn đi kèm khác. Tuy nhiên siêu âm phụ thuộc nhiều vào trình độ, kinh nghiệm của bác sỹ thực hiện, khó đánh giá ở bệnh nhân có ổ vụng trướng hơi nhiều. Ngày nay ở một sốt nước phát triển, kỹ thuật siêu âm có chất tương phản (contrast-enhanced ultrasound- CEUS) được sử dụng để chẩn đoán xác định UTBMTBG vì đánh giá được động học của khối u.
· Chụp cắt lớp vi tính có tiêm chất tương phản: là phương pháp quan trọng trong chẩn đoán UTBMTBG vì ngoài đánh giá được một cách chính xác về mặt hình thái khối u gan, tình trạng xơ gan và các tổn thương khác trong ổ bụng, chụp cắt lớp vi tính có tiêm thuốc cản quan còn đánh giá được tình trạng động học (ngấm thuốc, thải thuốc) của khối u.
· Chụp cổng hưởng từ có tiêm chất tương phản: Có ưu điểm hơn cắt lớp vi tính trong việc phát hiện và đánh giá những khối u nhỏ < 2cm. Tuy nhiên cộng hưởng từ có phạm vi khảo sát hẹp nên cần kết hợp siêu âm, cắt lớp vi tính để đánh giá các tổn thương ngoài gan ở xa vị trí khảo sát.
· Các xét nghiệm phát hiện tình trạng di căn xa
- Cắt lớp vi tính lồng ngực: phát hiện tình trạng di căn phổi, hạch trung thất
- Xạ hình xương: phát hiện tình trạng di căn xương
- PET-CT: Tuy giá trị chẩn đoán tổn thương ung thư tại gan không của PET-CT không cao như cắt lớp vi tính hay cộng hưởng từ, nhưng PET-CT rất hữu ích trong phát hiện các tổn thương di căn ngoài gan.
· Sinh thiết gan
- Việc kết hợp các xét nghiệm: chẩn đoán hình ảnh (chụp cắt lớp vi tính và/hoặc cộng hưởng từ có tiêm chất tương phản, chỉ điểm u AFP và tình trạng nhiễm viêm gan vi-rút (HbsAg, anti-HCV) là đủ để chẩn đoán UTBMTBG trong đa số các trường hợp điển hình theo tiêu chuẩn của Bộ y tế.[3] Sinh thiết gan được chỉ định trong trường hợp người bệnh không đáp ứng được các tiêu chuẩn hoặc bác sỹ thấy cần thiết. Sinh thiết gan giúp chẩn đoán phân biệt với các tổn thương khác tại gan như: ung thư di căn từ nơi khác di căn tới gan, ung thư đường mật, u gan lành tính, …
- Sinh thiết gan được thực hiện dưới hướng dẫn siêu âm bởi bác sỹ chuyên khoa là một kỹ thuật an toàn với các nguy cơ chảy máu hay gieo rắc tế bào ung thư là rất thấp so với lợi ích mà nó mang lại.
Người viết: ThS.BS. Lê Công Định, Khoa Chăm sóc giảm nhẹ, Bệnh viện Ung Bướu Hà Nội
Người duyệt: BSCKII. Nguyễn Thị Dùng – Trưởng khoa Nội Tiêu hóa Theo yêu cầu
Tài liệu tham khảo
1 GLOBOCAN 2020. Vietnam cancer factsheet. Link: https://gco.iarc.fr/today/data/factsheets/populations/704-viet-nam-fact-sheets.pdf.
2 Lê Công Định và cộng sự. Kết quả sống thêm và các yếu tố liên quan của bệnh nhân ung thư biểu mô tế bào gan tại Bệnh viện Ung bướu Hà Nội (2018-2020).
3 Hướng dẫn chẩn đoán và điều trị ung thư biểu mô tế bào gan- Bộ y tế (2020).Https://kcb.vn/phac-do/quyet-dinh-so-3129-qd-byt-ngay-17-thang-07-nam-2020-ve-viec-.html.
4 Wolf E, Rich NE, Marrero JA, et al. Use of Hepatocellular Carcinoma Surveillance in Patients With Cirrhosis: A Systematic Review and Meta-Analysis. Hepatology 2021;73:713–25. doi:10.1002/hep.31309
5 Kumar M, Panda D. Role of Supportive Care for Terminal Stage Hepatocellular Carcinoma. J Clin Exp Hepatol 2014;4:S130–9. doi:10.1016/j.jceh.2014.03.049
6 Steiner E, Velt P, Gutierrez O, et al. Hepatocellular carcinoma presenting with intractable diarrhea. A radiologic-pathologic correlation. Arch Surg 1986;121:849–51. doi:10.1001/archsurg.1986.01400070119025
7 Eastman RC, Carson RE, Orloff DG, et al. Glucose utilization in a patient with hepatoma and hypoglycemia. Assessment by a positron emission tomography. J Clin Invest 1992;89:1958–63. doi:10.1172/JCI115803
8 Tietge UJ, Schöfl C, Ocran KW, et al. Hepatoma with severe non-islet cell tumor hypoglycemia. Am J Gastroenterol 1998;93:997–1000. doi:10.1111/j.1572-0241.1998.00297.x
9 Uka K, Aikata H, Takaki S, et al. Clinical features and prognosis of patients with extrahepatic metastases from hepatocellular carcinoma. World J Gastroenterol 2007;13:414–20. doi:10.3748/wjg.v13.i3.414
10 Yi J, Gwak G-Y, Sinn DH, et al. Screening for extrahepatic metastases by additional staging modalities is required for hepatocellular carcinoma patients beyond modified UICC stage T1. Hepatogastroenterology 2013;60:328–32. doi:10.5754/hge12721
11 Marrero JA, Feng Z, Wang Y, et al. Alpha-fetoprotein, des-gamma carboxyprothrombin, and lectin-bound alpha-fetoprotein in early hepatocellular carcinoma. Gastroenterology 2009;137:110–8. doi:10.1053/j.gastro.2009.04.005
12 Lok AS, Sterling RK, Everhart JE, et al. Des-gamma-carboxy prothrombin and alpha-fetoprotein as biomarkers for the early detection of hepatocellular carcinoma. Gastroenterology 2010;138:493–502. doi:10.1053/j.gastro.2009.10.031
13 European Association for the Study of the Liver. Electronic address: easloffice@easloffice.eu, European Association for the Study of the Liver. EASL Clinical Practice Guidelines: Management of hepatocellular carcinoma. J Hepatol 2018;69:182–236. doi:10.1016/j.jhep.2018.03.019