Bệnh viện Ung bướu Hà Nội - Nơi gửi gắm niềm tin và hy vọng
Thứ Hai - Thứ Sáu:
6h00 - 12h00 & 13h00 - 17h00(Thứ 7 khám theo yêu cầu: 7h00 - 12h00)
Email:
bvubhn@hanoi.gov.vnHotline:
1900 8198LÀM THẾ NÀO ĐỂ PHÁT HIỆN SỚM UNG THƯ GAN?
22/06/2024 - 03:37
Ung thư gan là sự tăng trưởng và phát triển không kiểm soát của các tế bào ung thư tại gan, trong đó ung thư biểu mô tế bào gan là loại tổn thương thường gặp nhất, chiếm khoảng 90% trong các loại ung thư tại gan. Theo Globocan 2020, mỗi năm trên toàn thế giới có khoảng 905.677 ca mới mắc (chiếm 4,7%) và 830.180 ca tử vong (chiếm 8,3%); đứng vị trí thứ 5 trong số các ung thư thường gặp ở nam; đứng vị trí thứ 7 trong số các ung thư thường gặp ở nữ giới. Tại Việt Nam, ung thư gan đứng hàng thứ nhất kể cả về tỷ lệ mắc và tỷ lệ tử vong với hơn 26.400 người mắc mới và hơn 25.200 người tử vong.
Việc phát hiện sớm bệnh lý ung thư gan rất có ý nghĩa, phát hiện càng sớm thì hiệu quả điều trị và tiên lượng sống của bệnh nhân càng tốt. Tiên lượng thời gian sống thêm ở bệnh nhân ung thư gan giai đoạn rất sớm là 70-90% sống trên 5 năm khi được điều trị với các biện pháp phẫu thuật, ghép gan, phá huỷ u tại chỗ. Ở giai đoạn sớm tiên lượng sống thêm 5 năm đạt 50-70% và ở giai đoạn kết thúc thì tiên lượng chỉ khoảng 6 tháng.
1. TẦM SOÁT UNG THƯ GAN
1.1. Đối tượng tầm soát
- Nhóm nguy cơ cao: các trường hợp nhiễm vi rút viêm gan B (HBV) mạn và vi rút viêm gan C (HCV) mạn chưa điều trị, đang điều trị và đã ngưng điều trị bằng thuốc kháng virus, và các trường hợp xơ gan không liên quan đến nhiễm virus viêm gan.
- Nhóm nguy cơ rất cao: các trường hợp xơ gan có liên quan đến viêm gan do virus (HBV, HCV).
1.2. Phương tiện và tần suất tầm soát
- Tầm soát bằng siêu âm bụng và xét nghiệm phối hợp các chỉ dấu sinh học AFP, AFP-L3, PIVKA II.
- Tầm soát mỗi 6 tháng đối với nhóm nguy cơ cao và mỗi 3 tháng đối với nhóm nguy cơ rất cao. Nếu phát hiện có tổn thương nghi ngờ UNG THƯ GAN và/hoặc giá trị các chỉ dấu sinh học tăng thì nên chụp CT scan bụng có cản quang hoặc MRI bụng có tương phản từ.
2.1. Khám lâm sàng và các xét nghiệm cận lâm sàng cần làm
- Cần tìm hiểu các yếu tố nguy cơ của bệnh nhân:
+ Tiền sử nhiễm và điều trị HBV và/hoặc HCV.
+ Gia đình bệnh nhân (cha mẹ, vợ chồng, anh chị em ruột) có người đã từng bị nhiễm hay đã hoặc đang điều trị nhiễm HBV và/hoặc HCV, hoặc đã được chẩn đoán bị ung thư gan.
+ Tiền sử truyền máu.
+ Tình trạng sử dụng thức uống có cồn (số lượng, tần suất, thời gian, …).
+ Đã từng tiếp xúc với các loại độc tố hay hóa chất (loại, thời gian tiếp xúc, …).
+ Các bệnh lý khác đi kèm (nếu có).
- Khám lâm sàng: Ung thư gan giai đoạn sớm thường không có triệu chứng lâm sàng đặc hiệu, phần lớn các trường hợp ung thư gan chỉ có đau bụng mơ hồ hoặc được phát hiện tình cờ. Khi bệnh đã có biểu hiện lâm sàng như gầy sút cân, chán ăn, mệt mỏi, đau hạ sườn phải, vàng da, chướng bụng thì thường bệnh đã ở giai đoạn muộn.
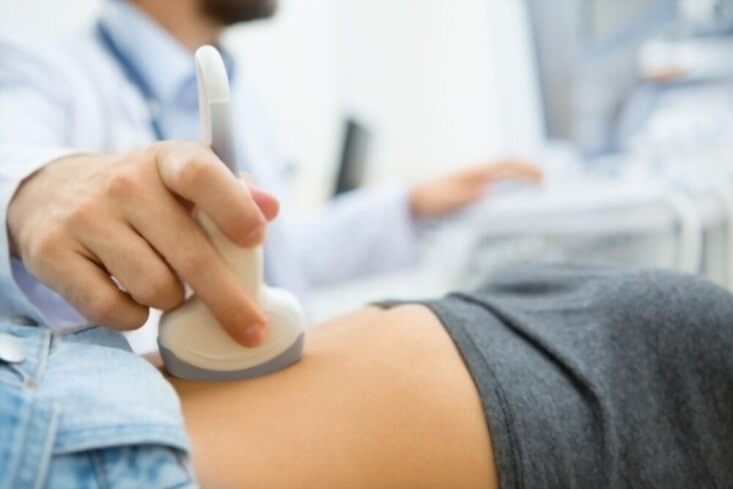
2.2.1. Siêu âm
Siêu âm 2D và siêu âm Doppler thuận tiện và có chi phí thấp nên là các phương tiện đầu tiên được áp dụng để tầm soát và theo dõi điều trị ung thư gan, nhưng không dùng để chẩn đoán ung thư gan. Siêu âm đánh giá hình dạng, vị trí, số lượng, kích thước khối u gan, tình trạng bệnh lý gan nền, tình trạng dịch ổ bụng và các tổn thương đi kèm trong ổ bụng. Siêu âm Doppler mạch máu gan cho phép đánh giá tình trạng cấp máu của khối u, tình trạng khối u xâm lấn và di căn vào các mạch máu lân cận, đặc biệt là tĩnh mạch cửa và tĩnh mạch chủ dưới.
2.2.2. Chụp cắt lớp vi tính (CT) và cộng hưởng từ (MRI)
Để chẩn đoán ung thư gan, cần có CT đa dãy đầu dò chụp đủ 4 thì và/hoặc MRI động có thì động mạch trễ, thì tĩnh mạch cửa và thì muộn (khoảng 3-5 phút sau khi tiêm chất tương phản từ). CT động và MRI động cho phép đánh giá mức độ phân bố mạch máu tại khối u, với hình ảnh điển hình của ung thư gan là ngấm thuốc mạnh ở thì động mạch và thải thuốc ở thì tĩnh mạch cửa và/hoặc ở thì muộn.
MRI có thể phát hiện những khối u có kích thước nhỏ, nhất là các khối u < 2cm, dựa vào sự khảo sát trên nhiều chuỗi xung, đặc biệt là MRI động và chuỗi xung khuếch tán rất nhạy trong chẩn đoán. MRI cho phép chẩn đoán phân biệt rất tốt giữa ung thư gan với các tổn thương khu trú khác trong gan như u máu, u tuyến (adenoma), tăng sinh dạng nốt khu trú (focal nodular hyperplasia-FNH), di căn gan hoặc nốt tân tạo trong xơ gan. Trong hầu hết các nghiên cứu về giá trị trong chẩn đoán ung thư gan, MRI đều có độ nhạy cao hơn CT với độ chuyên biệt từ 85% đến 100%, đặc biệt đối với các tổn thương nhỏ. Các nghiên cứu gần đây khuyến cáo chụp MRI với chất tương phản từ gan-mật gadoxetate disodium (Gd-EOB-DTPA-gadolinium ethoxybenzyl diethylenetriamine pentaacetic acid) có độ nhạy cao hơn CT động và MRI sử dụng các chất tương phản từ khác.
Hình ảnh điển hình của ung thư gan trên CT/MRI là giảm đậm độ ở thì chưa tiêm thuốc, ngấm thuốc mạnh ở thì động mạch (arterial phase hyperenhancement - APHE) và thải thuốc (wash-out) ở thì tĩnh mạch cửa hay thì muộn.
Ngoài giá trị chẩn đoán, CT/MRI còn được sử dụng để theo dõi và đánh giá sau điều trị ung thư gan. Có thể sử dụng phân độ theo LI-RADS để hướng dẫn chẩn đoán và đánh giá kết quả điều trị.
Các tổn thương nghi ngờ là ung thư gan nếu có ngấm lipiodol tại tổn thương sau khi làm Nút mạch hóa chất (TACE) thì được chẩn đoán là ung thư gan.
2.2.3. PET và PET/CT
Chỉ có khoảng 40% các trường hợp ung thư gan có hấp thu Fluorodeoxyglucose F-18 (18F) khi chụp PET và PET/CT, và hầu hết các trường hợp ung thư gan biệt hóa cao đều cho kết quả âm tính khi chụp PET và PET/CT. Tuy nhiên, PET và PET/CT rất có giá trị để phát hiện các tổn thương di căn ngoài gan của ung thư gan, nhất là trong các trường hợp không thấy tổn thương ung thư gan mới hay tiến triển tại gan sau khi điều trị. Ngoài ra có thể chụp PET/CT với 11C-Choline để phát hiện tổn thương tại gan, ngoài gan tốt hơn 18F.
2.2.4. Các xét nghiệm khác
- Xạ hình xương bằng máy SPECT, SPECT/CT với 99mTc-MDP để đánh giá tổn thương di căn xương, chẩn đoán giai đoạn bệnh trước điều trị, theo dõi đáp ứng điều trị, đánh giá tái phát và di căn.
2.3.1. Alpha-fetoprotein (AFP)
Vai trò của AFP trong chẩn đoán ung thư gan chưa rõ ràng. AFP có thể tăng trong các trường hợp viêm gan hoạt động và xơ gan, và có thể giảm đi khi điều trị các tình trạng viêm gan bằng các thuốc điều trị HBV và HCV. Ngưỡng giá trị bình thường của AFP thường là 10 ng/ml, ngưỡng giá trị chẩn đoán của AFP là 400 ng/ml. AFP có thể được sử dụng phối hợp với siêu âm để tầm soát ung thư gan trên các đối tượng nguy cơ.
2.3.2. Lens culinaris agglutinin-reactive fraction of AFP (AFP-L3)
AFP-L3 có thể được dùng để phân biệt sự gia tăng AFP trong các trường hợp ung thư gan với các trường hợp u lành tính ở gan. Ngưỡng giá trị bình thường của AFP-L3 là5%.
2.3.3. Prothrombin induced by vitamin K absence-II (PIVKA II) hay còn gọi là Des- gamma-carboxyprothrombin (DCP)
PIVKA II là một prothombin bất thường, tăng trong huyết thanh của các trường hợp ung thư gan. Ngưỡng giá trị bình thường của PIVKA II là 40 mAU/ml.
2.3.4. Kết hợp các chỉ dấu sinh học trong huyết thanh
Sự kết hợp các chỉ dấu sinh học AFP, AFP-L3 và PIVKA II trong huyết thanh có thể cải thiện độ nhạy trong tầm soát và chẩn đoán ung thư gan mà không làm giảm đi độ chuyên biệt, do đó nên sử dụng việc kết hợp này trong thực tế lâm sàng.
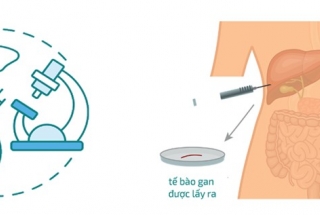
Trong những trường hợp tổn thương ở gan không đáp ứng được các tiêu chuẩn chẩn đoán dưới đây thì sinh thiết gan cho phép xác định chẩn đoán ung thư gan và phân biệt với các tổn thương ác tính nguyên phát khác tại gan như ung thư đường mật, ung thư gan-mật kết hợp, cũng như các tổn thương ác tính thứ phát tại gan các u thần kinh nội tiết và các tổn thương di căn tại gan. Các nguy cơ như chảy máu hay gieo rắc tế bào ung thư đều có tỉ lệ rất thấp, có thể xử trí được và không ảnh hưởng đến quyết định làm sinh thiết gan khi cần thiết.
Kết quả sinh thiết gan cần được đối chiếu với các dữ liệu về hình ảnh học và chỉ dấu sinh học để quyết định nên sinh thiết lại hay nên theo dõi tiếp. Nếu quyết định theo dõi tiếp thì nên đánh giá lại tổn thương bằng hình ảnh học và chỉ dấu sinh học sau 02 tháng.
2.5. Chẩn đoán xác định ung thư gan
Khi tổn thương ở gan có một trong ba tiêu chuẩn sau:
- Hình ảnh điển hình* của ung thư gan trên CT scan bụng có cản quang hoặc MRI bụng có tương phản từ + AFP ≥ 400 ng/ml.
- Hình ảnh điển hình* của ung thư gan trên CT scan bụng có cản quang hoặc MRI bụng có tương phản từ + AFP tăng cao hơn bình thường (nhưng chưa đến 400 ng/ml) + có nhiễm HBV và/hoặc HCV. Có thể làm sinh thiết gan để chẩn đoán xác định nếu bác sĩ lâm sàng thấy cần thiết.
Các trường hợp không đủ các tiêu chuẩn nói trên đều phải làm sinh thiết khối u gan (có thể phải làm nhiều lần) để chẩn đoán xác định. Nếu sinh thiết lại vẫn âm tính thì có thể theo dõi và làm lại các xét nghiệm hình ảnh học và chỉ dấu sinh học mỗi 2 tháng.
- Có bằng chứng giải phẫu bệnh lý là ung thư gan.
Sơ đồ chẩn đoán UNG THƯ GAN

- U máu ở gan (hemangioma): khối u bắt thuốc tăng dần từ thì động mạch gan đến thì chậm trên CT scan hoặc MRI, chỉ dấu sinh học của ung thư gan bình thường, có thể có hoặc không nhiễm HBV và/hoặc HCV.
- Các u lành ở gan như u tuyến (adenoma), tăng sinh dạng nốt (focal nodular hyperplasia – FNH), áp xe gan, nốt vôi hóa ở gan, …: hình ảnh không điển hình trên CT scan hoặc MRI, chỉ dấu sinh học của ung thư gan bình thường, có thể có hoặc không nhiễm HBV và/hoặc HCV, có thể xác định nhờ MRI bụng có tương phản từ đặc hiệu hoặc sinh thiết gan.
- Ung thư đường mật trong gan: khối u bắt thuốc không đồng đều, không có hiện tượng thải thuốc, chỉ dấu ung thư CEA, CA 19.9 có thể tăng cao. Chẩn đoán xác định nhờ sinh thiết gan.
- Di căn gan của các ung thư khác (ung thư dạ dày, ung thư đại trực tràng, ung thư phổi, ung thư vú, …): hình ảnh bắt thuốc dạng viền trên CT scan hoặc MRI, các chỉ dấu ung thư tương ứng tăng cao, có tổn thương nguyên phát, …
Mặc dù có nhiều hệ thống phân chia giai đoạn ung thư gan, nhưng tại các trung tâm điều trị lớn trên thế giới và ở nước ta hiện nay, hệ thống phân loại của BCLC (Barcelona Clinic Liver Cancer) được sử dụng rông rãi và thống nhất cho chẩn đoán và điều trị ung thư gan nguyên phát. Theo BCLC ung thư gan được chia thành 05 giai đoạn dựa vào đặc điểm khối u (kích thước, số lượng, xâm lấn xung quanh), chức năng gan (Child-Pugh) và chỉ số toàn trạng của người bệnh PS (performance status):
· Giai đoạn rất sớm (giai đoạn 0): Một khối u, kích thước < 2 cm, không có tăng áp lực tĩnh mạch cửa; chức năng gan Child-Pugh A (5-6 điểm); thể trạng sức khỏe hoạt động bình thường, không hạn chế PS 0
· Giai đoạn sớm (giai đoạn A): một hoặc 3 khối u, mỗi khối không quá 3 cm. Chức năng gan Child-Pugh A (5-6 điểm) hoặc Child B (7-9 điểm). Thể trạng sức khỏe hoạt động bình thường PS 0
· Giai đoạn trung gian (B): nhiều khối u, u lớn, chức năng gan còn được bảo tồn, PS 0
· Giai đoạn tiến triển (C): khối u xâm lấn mạch, di căn, chức năng gan còn được bảo tồn, PS 1-2
· Giai đoạn kết thúc (D): khối u xâm lấn mạch, di căn, chứng năng gan giai đoạn cuối, PS 3-4
Nguồn tài liệu tham khảo:
1. Hướng dẫn chẩn đoán và điều trị ung thư biểu mô tế bào gan (Ban hành kèm theo Quyết định số 3129/QĐ-BYT ngày 17 tháng 07 năm 2020)
2. Llovet JM, Fuster J, Bruix J. Prognosis of hepatocellular carcinoma. Hepatogastroenterology. 2002;49(43):7-11.
3. Bialecki ES, Di Bisceglie AM. Diagnosis of hepatocellular carcinoma. HPB. 2005;7(1):26-34. doi:10.1080/13651820410024049
Người viết: BS. Nguyễn Hoàng Dương – Khoa Nội Tiêu hoá TYC, Bệnh viện Ung Bướu Hà Nội
Người duyệt: BSCKII. Nguyễn Thị Dùng – Trưởng khoa Nội tiêu hóa theo yêu cầu, Bệnh viện Ung Bướu Hà Nội