Bệnh viện Ung bướu Hà Nội - Nơi gửi gắm niềm tin và hy vọng
Thứ Hai - Thứ Sáu:
6h00 - 12h00 & 13h00 - 17h00(Thứ 7 khám theo yêu cầu: 7h00 - 12h00)
Email:
bvubhn@hanoi.gov.vnHotline:
1900 8198ĐIỀU TRỊ UNG THƯ PHỔI KHÔNG TẾ BÀO NHỎ GIAI ĐOẠN III
22/06/2024 - 03:37
I.Đại cương:
Ung thư phổi là một trong 3 ung thư thường gặp nhất và là nguyên nhân gây tử vong hàng đầu thứ hai trong các bệnh ung thư về cả tỉ lệ mắc mới và tỉ lệ tử vong với khoảng hơn 26.000 trường hợp do ung thư trên phạm vi toàn cầu. Theo GLOBOCAN 2020, tại Việt Nam, ung thư phổi đứng hàng mới mắc (hơn 18.500 nam và hơn 7.500 nữ) và tử vong khoảng 23.700 bệnh nhân.
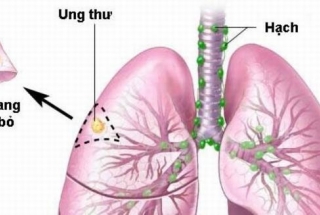
Khoảng 85% các trường hợp ung thư phổi là ung thư phổi không tế bào nhỏ (NSCLC), trong đó có đến một nửa là tiến triển tại chỗ, tại vùng ở thời điểm chẩn đoán.Theo bảng phân loại TNM tái bản lần thứ 8 do Hội Nghiên cứu Ung thư Phổi Thế giới (The International Association for the Study of Lung Cancer - IASLC), ung thư phổi không tế bào nhỏ được chia làm 4 giai đoạn đựa vào u nguyên phát (T-Tumor), hạch vùng (N-Node) và di căn xa (M-Metastasis). Trong đó giai đoạn I, II là giai đoạn khu trú tại chỗ, giai đoạn III là giai giai đoạn tiến triển tại chỗ - tại vùng, giai đoạn IV là di căn
Ung thư phổi không tế bào nhỏ giai đoạn III được coi như là một bệnh tiến xa tại chỗ tại vùng, có di căn hạch hoặc xâm lấn vào các cấu trúc lân cận phổi nhưng chưa có bằng chứng của di căn xa. Ung thư phổi không phải tế bào nhỏ giai đoạn III (NSCLC) bao gồm một nhóm bệnh nhân rất không đồng nhất với sự khác biệt về mức độ và vị trí của bệnh. Nhiều khía cạnh của việc điều trị bệnh giai đoạn III đang gây tranh cãi. Vì vậy bài viết này sẽ tập trung vào mục tiêu điều trị ung thư phổi không tế bào nhỏ giai đoạn III.
Ung thư phổi không tế bào nhỏ giai đoạn III chia thành 3 dưới nhóm: IIIA, IIIB, IIIC, sự phân biệt được thực hiện vì tiên lượng, lựa chọn điều trị và kết quả lâu dài khác nhau. Tỷ lệ sống sót sau 5 năm từ 36% ở giai đoạn IIIA giảm xuống còn lần lượt là 26% và 13% tương ứng ở giai đoạn IIIB, IIIC. Thực tế con số trên còn có thể khác nhau tùy từng trường hợp cụ thể. Nếu bệnh nhân trẻ tuổi, không mắc bệnh lý nền kèm theo, đáp ứng phương pháp điều trị tốt thì cơ hội sống sót sẽ cao hơn.
Với một tập hợp bệnh nhân không đồng nhất như vậy, phương pháp tiếp cận đa phương thức liên quan đến phẫu thuật, xạ trị và điều trị toàn thân được đề cập. Một lựa chọn điều trị tiêu chuẩn cho bệnh giai đoạn IIIA không thể phẫu thuật và giai đoạn IIIB, IIIC hóa xạ trị đồng thời, trong khi việc quản lý IIIA phức tạp hơn và còn nhiều tranh cãi. Các lựa chọn điều trị cho bệnh IIIA bao gồm phẫu thuật với hóa trị tân bổ trợ, bổ trợ (có hoặc không có xạ trị); hoặc hóa xạ trị triệt căn. Sự kết hợp thích hợp, thời gian và trình tự của các thành phần điều trị riêng lẻ để cải thiện kết quả đang được nghiên cứu tích cực cho cả hai nhóm bệnh có thể hay không thể phẫu thuật được.
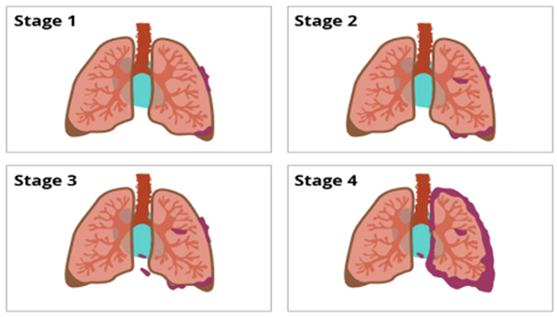
Các giai đoạn của ung thư phổi
2. Điều trị
Liệu pháp điều trị NSCLC giai đoạn III dựa trên vai trò then chốt của các phương pháp điều trị đa phương thức, bao gồm phẫu thuật, nhiều lựa chọn điều trị toàn thân và xạ trị; mặc dù mục tiêu điều trị chính - trong bối cảnh này – là triệt căn, nhưng tỷ lệ sống sót chung vẫn còn thấp, dao động từ 36% đến 26% và 13% ở các giai đoạn IIIA, IIIB và IIIC, tương ứng. Việc quản lý lý tưởng NSCLC giai đoạn III đòi hỏi phải phân giai đoạn lâm sàng và bệnh lý phù hợp, đặc biệt là các hạch bạch huyết rốn phổi và trung thất, để bệnh nhân có thể lựa chọn chính xác phương pháp phẫu thuật hoặc xạ trị kết hợp hóa trị.
Đối với NSCLC giai đoạn III không thể phẫu thuật, nếu bệnh nhân toàn trạng quá yếu, lựa chọn tối ưu có thể là điều trị giảm nhẹ thay vì điều trị đặc hiệu.
a) Phẫu thuật:
Các lựa chọn điều trị phụ thuộc vào đặc điểm khối u và mức độ xâm lấn của bệnh ( kich thước vị trí, mưc độ xâm lấn u, tình trạng di căn hạch) cùng với tình trạng hoạt động của bệnh nhân (PS), chức năng tim phổi và khả năng của phẫu thuật viên, các phương tiện chẩn đoán chính xác giai đoạn để có thể xác định Bn có thể phẫu thuật được ngay hay sau điều trị trước mổ hoặc không mổ được.
Trong NSCLC giai đoạn III có thể phẫu thuật được, hóa xạ trị hay hóa trị trước phẫu thuật nhằm tăng khả năng phẫu thuật được, không có phác đồ nào được chứng minh là vượt trội hơn hẳn so với phác đồ khác. Phương pháp phẫu thuật có thể được xem xét trong điều trị đa phương thức ở giai đoạn IIIA và trong các trường hợp rất chọn lọc của giai đoạn IIIB; ngược lại không nên dùng ở giai đoạn IIIC (bệnh N3).
Tỷ lệ tử vong sau phẫu thuật ở NSCLC giai đoạn III được điều trị bằng phẫu thuật được báo cáo nằm trong khoảng từ 2–3% đối với phẫu thuật cắt thùy và 3–8% đối với phẫu thuật cắt phổi.
Trong khi phẫu thuật là một khía cạnh quan trọng trong việc quản lý bệnh nhân giai đoạn IIIA, phẫu thuật đơn thuần có kết quả kém và có tới 30% -70% bệnh nhân được phẫu thuật tái phát hoặc tử vong. Việc điều trị đa mô thức đã được nghiên cứu rộng rãi và cho thấy có thể cải thiện kết quả điều trị ở những bệnh nhân mắc bệnh tiến triển tại chỗ. Vì vậy hóa trị bổ trợ có thể kết hợp xạ trị sau mổ làm tăng khả năng sống còn bệnh không tái phát và sống con toàn bộ.
Những can thiệp phẫu thuật này chỉ nên được thực hiện ở các trung tâm chuyên dụng có kinh nghiệm phẫu thuật lồng ngực lớn với những chuyên gia có kinh nghiệm.
b) Xạ trị:
- Xạ trị là một trong những phương pháp điều trị chính cho bệnh nhân NSCLC giai đoạn III, mặc dù vai trò và thời gian của nó khác nhau tùy thuộc vào mức độ và vị trí của bệnh. Đối với các khối u vùng đỉnh phổi hóa xạ trị tiền phẫu theo sau bằng phẫu thuật dẫn đến tỷ lệ sống còn tốt hơn so với xạ trị theo sau bằng phẫu thuật hoặc phẫu thuật đơn thuần (tỷ lện sống còn năm lần lượt nằm trong khoảng 36,4 - 84%; 11 - 49% và 20 - 30%).
- Xạ trị sau phẫu thuật: Mặc dù đã phẫu thuật cắt bỏ hoàn toàn và hóa trị bổ trợ, vẫn có tới 40% bệnh nhân giai đoạn IIIA có thể cắt bỏ được tái phát khối u tại chỗ. Để cải thiện khả năng kiểm soát và sống sót của khối u tại chỗ, xạ trị sau phẫu thuật (PORT) từ lâu đã được sử dụng để tăng cường điều trị tại chỗ cho những bệnh nhân được lựa chọn. PORT có thể được xem xét ở những bệnh nhân được lựa chọn có diện cắt dương tính và hạch di căn dựa trên lợi ích sống còn được quan sát thấy với PORT trong nhóm bệnh nhân này.
- Xạ trị triệt căn: một số trường hợp bệnh nhân ung thư phổi giai đoạn khu trú nhưng không thể tiến hành phẫu thuật triệt căn do nguy cơ phẫu thuật cao, có thể cân nhắc áp dụng một số biện pháp điều trị khác. Xạ trị triệt căn là một lựa chọn thay thế cho các tổn thương còn khu trú và có thể tiến hành theo kỹ thuật xạ trị quy ước hoặc xạ trị định vị thân (SBRT: stereostatic body radiotherapy).
- Hóa xạ trị triệt căn (hóa xạ đồng thời và hóa xạ trị tuần tự): Hiện tại, hóa xạ trị triệt căn được khuyến cáo như một điều trị tiêu chuẩn cho bệnh nhân ung thư phổi không tế bào nhỏ giai đoạn III (không phẫu thuật được). Trong đó hóa xạ trị đồng thời được ưu tiên hơn hóa xạ trị tuần tự, lợi ích sống sót tuyệt đối là 5,7% sau 3 năm và 4,5% sau 5 năm, ủng hộ phương pháp hóa xạ đồng thời tuy nhiên cần cân nhắc tác dụng phụ cao hơn ở bệnh nhân hóa xạ đồng thời.
c) Hóa trị:
Bao gồm:
- Hóa chất tân bổ trợ (trước phẫu thuật) nhằm hai mục đích: tiêu diệt các di căn vi thể đã có và giảm kích thước tổn thương tạo thuận lợi cho phẫu thuật tiếp theo. Hóa trị trước phẫu thuật làm tăng thời gian sống thêm 5 năm từ 20% lên 25%. Tương tự như hóa trị bổ trợ, hóa trị trước phẫu thuật cũng làm giảm 13% nguy cơ tử vong tương đối. Thời gian sống không bệnh tiến triển (PFS) 5 năm cải thiện từ 30% lên 36% với hóa trị tân bổ trợ, và thời gian tái phát xa cũng được cải thiện 10% sau 5 năm. Kết quả từ các nghiên cứu cũ hơn đã chỉ ra rằng hóa trị tân bổ trợ cải thiện thời gian sống thêm trung bình từ 11 tháng lên 22 - 64 tháng.
- Hóa trị bổ trợ (sau phẫu thuật): Hóa trị bổ trợ được chứng minh là có lợi ích sống sót tổng thể 5 năm tuyệt đối là 5%, đối với bệnh ở giai đoạn III, làm tăng tỷ lệ sống còn trong 5 năm từ 30% lên 35%. Hóa trị sau phẫu thuật làm tăng thời gian sống thêm trung bình từ 45 tháng từ phẫu thuật đơn thuần lên 54 tháng. Hóa trị bổ trợ thường được thực hiện 4 chu kỳ với phối hợp thuốc có platin (cisplatin được ưu tiên chọn lựa so với carboplatin)
- Hóa trị kết hợp với xạ trị (hóa xạ đồng thời) trong giai đoạn III không có khả năng phẫu thuật
Các loại hóa chất thường dùng trong điều trị ung thư phổi không tế bào nhỏ: nhóm Platin (Cisplatin, Carboplatin), Taxan (Paclitaxel, Docetaxel), Gemcitabin, Vinorelbine, Pemetrexed, …
d) Thuốc sinh học mới:
Thuốc ức chế điểm kiểm soát miễn dịch được sử dụng phối hợp với hóa trị trước và bổ trợ sau mổ trong một số trường hợp cũng thu được kết quả khả quan trong việc kéo dài sống còn cho người bệnh.
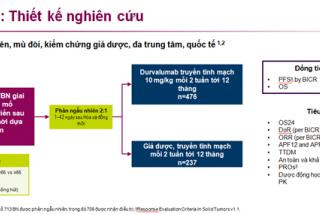
Điều trị miễn dịch tiếp sau hóa xạ trị với thuốc Duvalumab (một kháng thể đơn dòng ức chế thụ thể PD-L1) đã được chỉ định sau hóa xạ đồng thời, giúp cải thiện thời gian sống còn cho bệnh nhân. Tỷ lệ sống còn 5 năm (42,9% so với 33,4%) và PFS (3,1% so với 19,0%) ở nhóm durvalumab cao hơn so với nhóm giả dược. Lợi ích của thuốc đã được nhìn thấy, bất kể PD-L-1. Hơn nữa, không có thêm độc tính (tác dụng phụ) được ghi nhận khi dùng durvalumab. Tuy nhiên, dựa trên phân tích hậu kiểm, việc phê duyệt thuốc ở Châu Âu chỉ giới hạn ở những người có khối u dương tính với PD-L1 (1%).
Các thuốc nhắm trúng đích mới (cetuximab, gefitinib...) hiện chưa xác định được vai trò trong phối hợp với xạ trị.
3. Kết luận
Giai đoạn III NSCLC là một giai đoạn rất phức tạp và không đồng nhất dẫn đến một số thách thức để đạt được kết quả bệnh nhân tối ưu. Bệnh nhân mắc NSCLC giai đoạn III phải trải qua điều trị đa phương thức chuyên sâu, với các rủi ro và tác dụng phụ liên quan đến điều trị, tuy nhiên, kết quả sống sót lâu dài vẫn kém. Đối với NSCLC giai đoạn III có thể phẫu được, không có phác đồ điều trị đa phương thức nào được chứng minh là vượt trội hơn nhiều so với phác đồ khác và do đó, sự lựa chọn của bệnh nhân, vai trò của phối hợp đa chuyên khoa là rất quan trọng trong việc xác định chế độ điều trị phù hợp nhất cho từng bệnh nhân. Trong giai đoạn III NSCLC được coi là không thể phẫu thuật, hóa xạ trị đồng thời là phương pháp điều trị thích hợp nhất. Durvalumab là một lựa chọn trị liệu tiêu chuẩn củng cố cho những bệnh nhân mắc NSCLC giai đoạn III không thể cắt bỏ có PDL -1 ≥1% đã hoàn thành hóa xạ đồng thời dựa trên platin, góp phần cải thiện sống còn cho bệnh nhân mắc NSCLC giai đoạn III.
Biên soạn: BS. Mạc Thị Quyên
Kiểm duyệt: TS.BS. Lê Thu Hà – Trưởng khoa Nội I
TÀI LIỆU THAM KHẢO:
1. Hướng dẫn chẩn đoán và điều trị một số bệnh ung bướu, Bộ y tế, Nhà xuất bản Y học 2020
2. Detterbeck, F.C.; Boffa, D.J.; Kim, A.W.; Tanoue, L.T. The Eighth Edition Lung Cancer Stage Classification. Chest 2017, 151, 193–203.
3. Petrella, F.; Rizzo, S.; Attili, I.; Passaro, A.; Zilli, T.; Martucci, F.; Bonomo, L.; Del Grande, F.; Casiraghi, M.; De Marinis, F.; Spaggiari, L. Stage III Non-Small-Cell Lung Cancer: An Overview of Treatment Options. Curr. Oncol. 2023, 30, 3160-3175. https://doi.org/10.3390/curroncol30030239
4.Yoon SM, Shaikh T, Hallman M. Therapeutic management options for stage III non-small cell lung cancer. World J Clin Oncol. 2017 Feb 10;8(1):1-20. doi: 10.5306/wjco.v8.i1.1. PMID: 28246582; PMCID: PMC5309711.